شلل الأطفال
| شلل الأطفال Poliomyelitis | |
|---|---|
 | |
| رجل يعاني من ضمور في الساق اليمنى نتيجة الإصابة بشلل الأطفال. | |
| التبويب والمصادر الخارجية | |
| التخصص | طب الجهاز العصبي, الأورتوبيديا, أمراض معدية[*] |
| ICD-10 | A80., B91. |
| ICD-9-CM | 045, 138 |
| DiseasesDB | 10209 |
| MedlinePlus | 001402 |
| eMedicine | ped/1843 pmr/6 |
| Patient UK | فشل عرض الخاصية P1461: لم يتم العثور على الخاصية P1461. شلل الأطفال |
| MeSH | C02.182.600.700 |
شلل الأطفال أو التهاب سنجابية النخاع (بالإنگليزية): Poliomyelitis) هو مرض معدٍ يسببه ڤيروس الشلل Poliovirus، في حوالي 0.5% من الحالات ينتقل الڤيروس من القناة الهضمية إلى الجهاز العصبي المركزي مؤدياً إلى ضعف في العضلات ينتج عنه الشلل الرخو.
. . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
التسمية
إن كلمة polio تعني (رمادي)، وكلمة myelon تعني (نخاع، تشير للحبل الشوكي) مشتقتان من اللغة الإغريقية، وتعنيان تأثير ڤيروس الشلل على الحبل الشوكي، والذي يؤدي إلى العرض التقليدي وهو الشلل.
التأريخ
رغم وجود وثائق قديمة وردت فيها أمراض أدت للشلل تتوافق مع التهاب سنجابية النخاع، فإن الإنگليزي مايكل أند روود Michael Underwood كان أول من وصف ضعف الطرفين السفليين عند الأطفال المصابين بالتهاب سنجابية النخاع في عام 1789.
وقد سجلت أولى الجائحات في أوروبا في بداية القرن التاسع عشر . وبعد سنوات قليلة سجلت جائحات في الولايات المتحدة. وخلال المئة سنة التالية سجلت أوبئة الشلل في كل صيف وخريف في البلدان المتطورة في نصف الكرة الأرضية الشمالي.
وقد أصبحت هذه الأوبئة أكثر شدة، وارتفع معدل أعمار المصابين، وأدت زيادة أعمار المصابين بالخمج البدئي لزيادة شدة المرض وزيادة عدد الوفيات الناجمة عن الشلل.
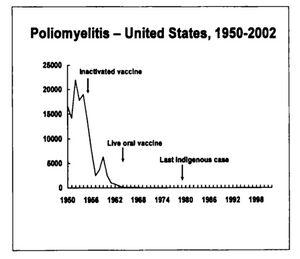
لقد وصل الشلل لذروته في الولايات المتحدة في عام 1952 حيث سجل أكثر من 21000 حالة شلل. ثم تراجع معدل حدوث الشلل بسرعة بعد استخدام اللقاحات الفعالة.
وقد حدثت آخر حالة شلل مكتسبة بالفيروس البري في الولايات المتحدة في عام 1979. من الممكن الوصول لاستئصال الشلل من كل العالم في العقد القادم.
فيروس الشلل
فيروس الشلل هو واحد من تحت مجموعة subgroup والفيروسات المعوية enterovirus عائلة فيروسات البيكورنا picomaviridae. تتوضع الفيروسات المعوية بشكل عابر في القناة الهضمية وهي ثابتة في الـ pH الحمضية. أما فيروسات البيكورنا فهي فيروسات صغيرة غير حساسة للإيثر ether ولها جينوم من نوع RNA.
هناك 3 أنماط مصلية لڤيروس الشلل (PI, P2,P3)، وهناك مناعة غيرية النمط heterotypic ما بين الأنماط المصلية الثلاثة.
يتعطل ڤيروس الشلل بسرعة بالحرارة والفورم الدهيد والكلورين والأشعة فوق البنفسجية.
الإمراض
يدخل الڤيروس عبر الفم، ويحدث تضاعفه الأولي في مكان زرعه في البلعوم والقناة الهضمية. وعادة ما يوجد الڤيروس في البلعوم وفي البراز قبل بداية المرض. وبعد أسبوع من بداية المرض تصبح كمية الڤيروسات قليلة في البلعوم بينما يستمر طرحها في البراز لعدة أسابيع.
يغزو الڤيروس النسج اللمفاوية الموضعية، ويدخل لمجرى الدم، وعندها يمكن أن يخمج خلايا الجملة العصبية المركزية. ويؤدي تكاثر الڤيروس في العصبونات المحركة في القرن الأمامي وجذع الدماغ لتخرب الخلايا وحدوث التظاهرات النموذجية لالتهاب سنجابية النخاع.
الأعراض السريرية
تتراوح فترة حضانة التهاب سنجابية النخاع عموماً بين 6 - 20 يوماً لكنها قد تتراوح بين 3 - 35 يوماً. تكون الاستجابة لخمج التهاب سنجابية النخاع متغيرة بشكل كبير، وقد تم تصنيفها اعتماداً على شدة الموجودات السريرية.
تكون أكثر من 95% من أخماج سنجابية النخاع خفية او لاعرضية. تتراوح نسبة المرض الخفي للمرض الشللي بين 50:1 إلى 1 :1000 (عادة 200 : 1). يطرح المصابون اللاعرضيون الڤيروس في البراز ويكونون قادرين على نقل الڤيروس للآخرين.
ويكون حوالي 74 - 8٪ من أخماج السنجابية على شكل مرض خفيف لانوعي دون وجود دلیل مخبري أو سريري على غزو الجملة العصبية المركزية. ويعرف هذا الشكل السريري بالتهاب سنجابية النخاع المجهض Abortive Poliomyelitis، ويتميز بالشفاء التام خلال أقل من اسبوع. وقد لوحظ وجود ثلاث متلازمات ضمن هذا الشكل من أخماج ڤيروس السنجابية وهي
الإنتانات التنفسية العلوية (التهاب البلعوم مع الحمى)، والاضطرابات الهضمية (الغثيان والقيء، والألم البطني، والإمساك، ونادراً الإسهال)، ومرض شبيه بالإنفلونزا. وهذه المتلازمات غير قابلة للتمييز عن بقية الأمراض الفيروسية.
يتلو التهاب السحايا العقيم Aseptic اللاشللي (أعراض صلابة العنق والظهر و/أو الساقين) عادة بوادر مشابهة لتلك المرافقة للمرض الخفيف بعدة ايام، وهو بحدث بنسبة 1 % - 2 ٪ من أخماج الشلل، وقد يحدث أيضا زيادة أو شذوذ في الحس. وتدوم هذه الأعراض بشكل نموذجي من 2 - 10 أيام، يتبعها شفاء تام.
يؤدي أقل من 1 ٪ من أخماج السنجابية لحدوث شلل رخو. تبدأ الأعراض الشللية بشكل عام بعد 1 - 10 أيام من الأعراض البادرية، وتتطور خلال 2 - 3 أيام. وبصورة عامة لا يحدث شلل إضافي بعد عودة الحرارة للطبيعي. قد تكون البوادر ثنائية الطور خاصة عند الأطفال مع اعراض بدئية صغرى مفصولة بفترة 1-7 أيام عن الأعراض الكبرى.
يمكن أن تتضمن العلامات والأعراض البادرية فقد المنعكسات السطحية مع زيادة المنعكسات الوترية العميقة في البداية، وآلام عضلية شديدة وتشنج في الأطراف والظهر. يتطور المرض لشلل رخو مع تناقص المنعكسات الوترية العميقة ويصل لمرحلة الاستقرار من دون حدوث تغيير خلال أيام أو أسابيع، وعادة ما يكون الشلل غير متناظر. ثم تبدأ القوة العضلية بالعودة. لا يتعرض المريض لفقد الحس أو لحدوث تبدلات في الإدراك.
يشفى العديد من المصابين بالتهاب سنجابية النخاع الشللي شفاء تاماً، وتعود على الأغلب الوظيفة العضلية إلى درجة معينة. وإن المرضى الذين لديهم ضعف أو شلل بعد 12 شهراً من بداية المرض سوف يبقى لديهم عقابيل دائمة عادة.
يصنف التهاب سنجابية النخاع الشللي إلى ثلاثة أنماط اعتماداً على مستوى الإصابة:
- الشلل الشوكي: وهو الأكثر شيوعاً، وقد شكل 79% من حالات الشلل بين عامي 1969- 1979، ويتميز بشلل غير متناظر يشمل الطرفين السفليين في أغلب الحالات.
- الشلل البصلي: وقد شكل 2% من الحالات، وهو يؤدي لضعف العضلات المعصبة بالأعصاب القحفية.
- الشلل الشوكي البصلي: وقد شكل 19% من الحالات، ويشترك فيه الشلل الشوكي مع البصلي.
تبلغ نسبة الوفيات لحالات التهاب سنجابية النخاع الشللي بصورة عامة 2 % - 5 % عند الأطفال وأكثر من 15 ٪ - 30 ٪ عند البالغين (حسب العمر). وتزداد إلى 25 % - 75 % في الإصابات البصلية.
التشخيص المخبري
- العزل الڤيروسي: يمكن عزل الڤيروس من براز أو بلعوم الأشخاص المصابين بالتهاب سنجابية النخاع. وإن عزل الڤيروس من السائل الدماغي الشوكي CSF مشخص، لكنه نادراً ما يتحقق.
إذا عزل ڤيروس التهاب سنجابية النخاع من شخص مصاب بشلل رخو فيجب أن تجرى عليه فحوص أخرى باستخدام رسم خريطة قليل النكليوتيد oligonucleotide mapping (عمل بصمة للڤيروس) أو باستخدام التالي الجينومي genomic sequencing وذلك لتحديد ما إذا كان الڤيروس من النمط البري أو من نمط ڤيروس اللقاح.
- الفحوص المصلية Serology: تظهر الأضداد المعدلة neutralizing antibodies باكراً وربما بمستويات مرتفعة في الوقت الذي يقبل فيه المريض في المستشفى، لذلك فارتفاع المستويات لأربعة أضعاف قد لا يكون ملحوظاً.
- السائل الدماغي الشوكي CSF: عادة ما يحتوي السائل الشوكي الدماغي CSF في خمج ڤيروس الشلل عدداً زائداً من خلايا الدم البيضاء (10 – 200 خلية/ملم 3) على حساب اللمفاويات بشكل رئيس) مع ارتفاع البروتين ارتفاعاً خفيفاً من 40 - 50 مغ/100 مل.
الوبائيات
- الحدوث:
لقد حدث خمج ڤيروس الشلل في وقت من الأوقات في كل العالم، وقد توقف انتقال ڤيروس الشلل البري في الولايات المتحدة عام 1979 وربما أبكر من ذلك.
كما أدى برنامج استئصال الشلل الذي أجرته منظمة الصحة العالمية في قارة أمريكا إلى التخلص من الشلل في نصف الكرة الأرضية الغربي في عام 1991.
كذلك أدى برنامج استئصال الشلل من العالم لخفض انتقال ڤيروس الشلل بشكل كبير في كل العالم.
يحدث انتقال ڤيروس الشلل حالياً بشكل رئيس في شبه القارة الهندية، وشرق البحر المتوسط، وإفريقيا.
- المستودع:
الإنسان هو المستودع الوحيد المعروف لڤيروس الشلل والذي ينتقل بشكل شائع عبر الأشخاص المصابين بخمج خفي. وليس هناك حالة حملة لا عرضيين عدا عند الأشخاص ناقصي المناعة.
- الانتقال:
إن انتشار ڤيروس الشلل من شخص لآخر عبر الطريق البرازي الفموي هو الطريق الأكثر أهمية للانتقال رغم أن الطريق الفموي - الفموي يمكن أن يؤخذ بالحسبان في بعض الحالات.
- النموذج الفصلي:
يصل الخمج بڤيروس الشلل ذروته بشكل نموذجي في أشهر الصيف في المناخات المعتدلة، بينما ليس له نموذج فصلي في المناخات المدارية.
- السراية:
إن ڤيروس الشلل معد بشدة حيث تصل معدلات الانقلاب المصلي seroconversion بين المخالطين ضمن الأسرة المستعدين للإصابة إلى حدود 100 ٪ عند الأطفال وأكثر من 90% عند البالغين. و تكون العدوى على أشدها خلال فترة 7 - 10 أيام قبل وبعد بداية الأعراض، لكن يمكن أن يوجد ڤيروس الشلل في البراز لمدة 3 - 6 أسابيع.
الاتجاهات العامة الولايات المتحدة
من المحتمل أن فيروسات الشلل قد انتشرت قبل القرن الثامن عشر بشكل واسع. وربما حدثت الأخماج الأولية بنمط واحد على الأقل في فترة الرضاعة الباكرة عندما كانت الأضداد الوالدية المكتسبة المشيمة مرتفعة. وإن التعرض طيلة الحياة قد أدى لتعزيز متواصل للمناعة على الأرجح، وربما كانت الأخماج الشللية نادرة. (اختبرت هذه الفرضية حديثاً اعتماداً على معطيات دراسات العرج في البلدان النامية).
لقد سمح تحسن الإصحاح sanitation في الفترة التي سبقت عصر اللقاح مباشرة بإنقاص شيوع التعرض وزيادة العمر الذي يحدث فيه الخمج الأولي. وكان هناك نقص بتعزيز المناعة الناجمة عن التعرض الطبيعي وهذا ما أدى إلى زيادة أعداد المستعدين للإصابة وبالتالي زيادة حدوث الأوبئة مع تسجيل حوالي 13- 20 الف حالة شلل سنوياً.
لقد تناقص انتشار المرض بشكل مثير مع بداية التلقيح وذلك بعد استعمال لقاح الشلل المعطل IPV في عام 1955، واستمر الانخفاض بعد استعمال لقاح الشلل الفموي OPV في عام 1961، وفي عام 1960 بلغ مجموع حالات الشلل المسجلة 2525 مقارنة مع 61 حالة مسجلة عام 1965.
لقد سجلت أخر حالة شلل بالتهاب سنجابية النخاع ناجمة عن انتقال متوطن لڤيروس البري في الولايات المتحدة في عام 1979 عندما حدثت جائة عند طائفة الأميش Amish في عدد من ولايات الوسط الغربي، وكان الڤيروس وارداً من هولندا.
وما بين عامي 1980- 1999 كان إجمالي الحالات المؤكدة المسجلة 52 حالة بمعدل 8 حالات في السنة. تم اكتساب 6 من هذه الحالات خارج الولايات المتحدة، أما آخر حالة مستوردة فقد سجلت عام 1993، وصنفت حالتان غير محددتين (لم يتم عزل ڤيروس الشلل من العينات المأخوذة من المريضين، ولم يكن لدى هذين المريضين قصة تلقيح حديث أو تماس مباشر مع متلقي اللقاح). أما الـ 144 حالة المتبقية (95 %) فكانت حالات شلل سنجابي مرافق لللقاح سببها ڤيروس اللقاح الفموي الحي.
ومن أجل التخلص من حالات الشلل السنجابي المرافق لللقاح (VAPP)، فقد أوصت اللجنة الاستشارية حول ممارسات التمنيع ACIP في عام 2000 باستعمال اللقاح المعطل IPV حصرياً في الولايات المتحدة. وقد سجلت أخر حالة VAPP في عام 1999.
. . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
لقاحات الشلل
تم في عام 1955 الترخيص باستعمال لقاح ڤيروس شلل الأطفال المعطل TPV (سولك Salk)، واستعمل على نطاق واسع حتى بداية الستينيات. و في عام 1961 تم ترخيص العمل بلقاح فيروس الشلل الفموي من النمط 1 و2 وحيد التكافؤ MOPV.
وفي عام 1962 رخص العمل بالنمط الثالث من MOPV وفي عام 1963 رخص العمل بلقاح السنجابية ثلاثي التكافؤ الفمويOPV، وأصبح منذ ذلك الوقت هو اللقاح المفضل في الولايات المتحدة وفي أغلب بلدان العالم، وتم استخدامه على نطاق واسع بدلاً من اللقاح المعطل IPV. وفي تشرين الثاني من عام 1987 رخص العمل باللقاح المعطل IPV معزز القوة، وأصبح هذا اللقاح متوفراً لأول مرة في عام 1988.
الخصائص
- لقاح ڤيروس الشلل المعطل Inactivated Poliovirus Vaccine:
يرخص حالياً العمل بشكلين معززين من لقاح ڤيروس الشلل المعطل في الولايات المتحدة، لكن لايوزع فعلياً إلا لقاح واحد فقط هو (I.P.o.L® , Aventis Pasteur).
يحتوي هذا اللقاح جميع الأنماط المصلية الثلاثة لڤيروس لقاح الشلل، حيث تتم تنمية هذه الفيروسات في نمط معين من مزرعة نسيج كلية القرد (الخط الخلوي لفيرو Vero cell line)، وتعطل بالفورم الدهيد.
يحتوي اللقاح على مادة 2- فینوکسي إيثانول (phenoxyethanol - 2) وكميات قليلة من النيوميسين والستربتوميسين والبولیمکسين B. وهو مجهز بشكل محقنة معبأة سلفاً تحوي جرعة واحدة، ويستعمل حقنة تحت الجلد أو في العضل.
- لقاح فيروس الشلل الفموي (Oral Poliovirus Vaccine (OPV:
يحتوي OPV ثلاثي التكافؤ سلالات مضعفة حية من الأنماط المصلية الثلاثة لڤيروس الشلل بنسبة 10 : 1 : 3. تتم تنمية فيروسات اللقاح في مزرعة خلايا كلية القرد (فیرو). ويجهز اللقاح على شكل عبوة بلاستيكية صغيرة تحوي جرعة واحدة قدرها 0.5 مل. وهو يحتوي على كميات قليلة من الستربتوميسين والنيوميسين. ولا يحتوي على أية مادة حافظة (preservative).
يتم تنسخ فيروسات التهاب سنجابية النخاع الحية المضعفة في مخاطية الأمعاء والخلايا اللمفاوية والعقد اللمفية التي تنزح الأمعاء. وتطرح فيروسات اللقاح في براز الأشخاص الملقحين لمدة تزيد عن 6 أسابيع بعد التلقيح . بينما يحدث الإطراح الأعظمي للفيروس خلال الأسبوع 1 - 2 من التلقيح
يمكن أن تنشر فيروسات اللقاح من الملقحين إلى المخالطين، فالأشخاص الذين على تماس مع المواد البرازية للملقحين يمكن أن يتعرضوا لفيروس اللقاح ويصابوا به.
اللقاح المعطل IPV
إن للقاح الشلل المعطل IPV فعالية كبيرة في إحداث مناعة ضد ڤيروس الشلل والوقاية من التهاب سنجابية النخاع الشللي، حيث يطور 90٪ أو أكثر من متلقي اللقاح أضداداً واقية من جميع الأنماط الثلاثة لڤيروس الشلل بعد استعمال جرعتين من اللقاح. بينما لا تقل نسبة الممتنعين عن %99 بعد استعمال 3 جرعات. وإن الوقاية ضد المرض الشللي مرتبطة بوجود الأضداد.
يبدو أن اللقاح المعطل P۷ ينتج مناعة معدية معوية موضعية أقل من تلك التي ينتجها اللقاح الفموي OPV، لذلك يكون الأشخاص الذين تلقوا IPV مستعدين للإصابة بڤيروس الشلل البري أكثر من الذين تلقوا OPV. قد يصاب الأشخاص الذين أعطوا IPV بخمج ڤيروس الشلل البري في المناطق المستوطنة بالشلل، وقد يطرحون الڤيروس البري بعد عودتهم للولايات المتحدة. ويكون هؤلاء الأشخاص محميين من الشلل الشللي، لكن الڤيروس البري الذي يطرح في برازهم قد ينتشر ويؤدي لعدوى المخالطين.
إن مدة مناعة اللقاح المعطل IPV غير معروفة بشكل مؤكد، لكنها تستمر على الأرجح عدة سنوات بعد سلسلة التلقيح الكاملة.
اللقاح الفموي OPV
يمتلك اللقاح الفموي (OPV) فعالية كبيرة في إحداث المناعة ضد ڤيروس الشلل. حيث يؤدي إعطاء جرعة واحدة من OPV إلى إحداث مناعة ضد الأنماط الثلاثة لفيروسات اللقاح عند 750 من الأشخاص الملقحين. بينما يؤدي إعطاء 3 جرعات من اللقاح لحدوث المناعة ضد الأنماط الثلاثة لفيروسات اللقاح عند أكثر من 95% من الحالات. وكما هو الحال مع باقي اللقاحات الفيروسية الحية تكون المناعة الناجمة عن OPV طويلة المدة. يؤدي لقاح OPV لمناعة معوية ممتازة تساعد في منع حدوث الخمج بالفيروس البري.
أظهرت الدراسات المصلية أن الانقلاب المصلي seroconversion التالي لإعطاء 3 جرعات سواء من اللقاح المعطل IPV أم من اللقاح الفموي OPV يقارب 100% وذلك لجميع فيروسات اللقاح الثلاثة. ومع ذلك تكون معدلات الانقلاب المصلي أخفض بعد استعمال 3 جرعات يجمع فيها بين لقاحي IPV و OPV خاصة بالنسبة للنمط الثالث من فيروسات اللقاح (انخفض المعدل في إحدى الدراسات إلى 85 %). وغالباً ما يؤدي استعمال 4 جرعات (استعملت معظم الدراسات لقاح OPV في الجرعة الرابعة) إلى معدلات انقلاب مصلية مشابهة لإعطاء ثلاث جرعات من IPV أو OPV.
جدول التلقيح والاستعمال
كان لقاح شلل الأطفال ثلاثي التكافؤ الفموي هو اللقاح المفضل في الولايات المتحدة (وفي معظم بلدان العالم الأخرى) منذ أن تم ترخيصه في عام 1963. وقد أدى اقتصار الاستعمال تقريباً على لقاح OPV إلى التخلص من النمط البري لڤيروس الشلل في الولايات المتحدة خلال أقل من 20 سنة.
ومع ذلك فقد حدثت حالة شلل وحيدة مرافقة للقاح VAPP لكل 2 - 3 مليون جرعة من لقاح OPV المستعمل وهذا أدى إلى 8 - 10 حالات من VAPP سنوياً في الولايات المتحدة. ومنذ عام 1980 أصبحت حالات الشلل المرافقة للقاح VAPP تشكل 95٪ من كل حالات التهاب سنجابية النخاع الشللي المسجلة في الولايات المتحدة.
في عام 1996 أوصت ACIP بزيادة استعمال اللقاح المعطل IPV من خلال إعطائه بشكل متابع اثاء سلسلة التلقيح يتلوه إعطاء اللقاح الفموي. وقد هدفت هذه التوصية لخفض حدوث حالات الشلل المرافق للقاح. وكان من المتوقع أن يؤدي هذا الإعطاء المتابع للتخلص من حالات VAPP عند الملقحين من خلال إنتاج مناعة خلطية لفيروسات لقاح الشلل بواسطة اللقاح المعطل قبل التعرض لڤيروس اللقاح الحي. ورغم استعمال OPV في الجرعة الثالثة أو الرابعة من جدول تلقيح الشلل فمازال خطر VAPP قائماً عند الأشخاص المخالطين للشخص الملقح لأنهم يتعرضون لفيروس اللقاح الحي الموجود في براز الملقحين.
لقد تم قبول جدول تلقيح الشلل الذي يتعاقب فيه IPV و OPV بشكل واسع من قبل مقدمي اللقاح والأهل على حد سواء. وتعزى قلة حالات VAPP المسجلة في عامي 1998و 1999 لتأثير الاستعمال المتزايد للقاح المعطل IPV. ومع ذلك فإن التوقف التام عن استعمال اللقاح الفموي OPV هو وحده الكفيل بالتخلص بشكل كامل من حالات VAPP. ومن أجل تعزيز هدف التخلص التام من الشلل الشللي في الولايات المتحدة فقد أوصت ACIP في تموز من عام 1999 بأن يقتصر التلقيح في الولايات المتحدة على استخدام اللقاح المعطل IPV فقط بدءاً من عام 2000. ولن يستمر بعدها تصنيع اللقاح الفموي OPV أو توفره بشكل روتيني في الولايات المتحدة. لقد أدى الاقتصار على استعمال IPV للتخلص من طرح فيروس اللقاح الحي إلى التخلص من خطر التهاب سنجابية النخاع المرافق للقاح.
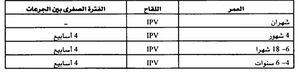
تتكون سلسلة التلقيح الأولية ب IPV من ثلاث جرعات، تدمج الجرعات الأولية مع الأخرى الروتينية. يمكن أن تعطي الجرعة الأولى باكراً بعمر 6 أسابيع، لكنها تعطي عادة بعمر الشهرين، وتعطى الجرعة الثانية بعمر 4 أشهر، بينما يجب إعطاء الجرعة الثالثة بعمر 6 - 18 شهراً.
تكون الجرعتان الأولى والثانية من IPV ضروريتين لإحداث استجابة مناعية اولية، أما الجرعة الثالثة من IPV فتضمن رفع عيار الأضداد المستويات أعلى. إن الفترة الفاصلة المفضلة بين الجرعتين الثانية والثالثة من لقاح IPV هي 2 - 8 أشهر، ولكن إذا كان تسريع التحصين مطلوباً فإن الفترة الفاصلة الصغرى بين جرعات IPV هي 4 أسابيع.
إن الأطفال الذين يتلقون 3 جرعات من IPV قبل عمر 4 سنوات يجب أن يتلقوا الجرعة الرابعة قبل دخولهم المدرسة. أما إذا ما أعطيت الجرعة الثالثة بعمر 4 سنوات أو أكثر فيصبح إعطاء الجرعة الرابعة غير ضروري. كذلك لا داعي لتكرار الجرعات أو إعطاء جرعات إضافية إذا كانت الفواصل بين الجرعات طويلة.
إن اللقاح المعطل IPV هو وحده المتوفر فقط للتلقيح الروتيني ضد الشلل في الولايات المتحدة. وإن جدول التلقيح الذي بدأ بـ OPV يجب إكماله بـ IPV. وإذا ما تلقى الطفل كلا نمطي اللقاح فتعتبر سلسلة التمنيع ضد الشلل مكتملة لديه إذا كان بعمر 4-6 سنوات قد أعطي 4 جرعات من لقاح الشلل مهما كان نوعه. ويجب الا تقل الفترة الفاصلة بين جميع جرعات سلسلة التلقيح عن أسابيع.
في عام 2002 تمت الموافقة في الولايات المتحدة على استعمال لقاح Pediarix وهو لقاح مشترك خماسي التكافؤ pentavalent (5 مكونات) يتضمن لقاح الشلل المعطل IPV واللقاح الثلاثي DiaP، وجرعة الأطفال من لقاح التهاب الكبد B. إن أصغر عمر يمكن أن تعطى فيه الجرعة الأولى من لقاح Pediarix هو 6 اسابيع (كما في لقاحي IPV و DiaP). لقد تمت الموافقة على استعمال Pediaria والجرعات الثلاث الأولى فقط من سلسلة التلقيح بلقاحي DtaP و IPV، والتي تعطى عادة بعمر 2,4,6 أشهر.
ومع ذلك فقد تمت الموافقة على استعمال Pediarix خلال السنوات الست الأولى من العمر كما هي الحال بالنسبة لمكونة DTaP.
يمكن للطفل المتخلف عن جدول التلقيح أن يعطى لقاح Pediarix بشرط أن يعطى هذا اللقاح في الجرعات الأولى أو الثانية أو الثالثة من سلسلة التلقيح. و أن يكون عمر الطفل أقل من 7 سنوات. بينما لم تتم الموافقة على استعمال Pediatrix في الجرعة الرابعة من سلسلة التلقيح IPV ولا في الجرعة الرابعة أو الخامسة من سلسلة التلقيح بلقاحDTaP.
تلقيح البالغين ضد الشلل
إن التلقيح الروتيني للبالغين (بعمر 18 سنة فما فوق) المقيمين في الولايات المتحدة غير ضروري، ولا يوصى به؛ لأن معظم البالغين ممنعون سابقاً، وخطر تعرضهم لڤيروس الشلل البري في الولايات المتحدة قليل جداً.
يكون بعض البالغين معرضين لزيادة خطر الإصابة بڤيروس الشلل، ومن بينهم المسافرون لبلدان يكون فيها التهاب سنجابية النخاع مستوطناً أو وبائياً (تقتصر هذه البلدان حالياً على جنوب آسيا وشرق المتوسط وإفريقيا)، والعاملون في المخابر الذين يتعاملون مع العينات التي يمكن أن تحتوي ڤيروسات الشلل والعاملون في الرعاية الصحية المخالطون بشكل صميمي للمرضى الذين يمكن أن يطرحوا ڤيروس الشلل البري.
بالإضافة لذلك فإن أعضاء بعض المجموعات الخاصة مع وجود مرض حالي ناجم عن ڤيروسات الشلل البري (أثناء الجائحة مثلاً) هم ايضاً معرضون لخطورة عالية.
تعتمد توصيات تلقيح البالغين ضد الشلل في الفئات المذكورة آنفاً على قصة التلقيح السابقة والوقت المتوفر قبل التحصين المطلوب.
يوصي عند البالغين غير الملقحين (يشمل ذلك البالغين الذين ليس لديهم سجل مدون فيه التلقيح السابق ضد الشلل المعرضين لزيادة خطر الإصابة بالتهاب سنجابية النخاع بإعطاء التمنيع الأولي بلقاح IPV. والجدول الموصى به هو إعطاء جرعتين بينهما فاصل 1 - 2 شهر، على أن تعطي الجرعة الثالثة بعد 6 - 12 شهراً. وفي بعض الظروف قد لا يسمح الوقت بإكمال جدول التلقيح، فإذا كان هناك 8 أسابيع أو أكثر قبل التحصين المطلوب فيجب عندها إعطاء 3 جرعات IPV بفاصل لا يقل عن 4 أسابيع. أما إذا كان هناك 4 - 8 أسابيع قبل التحصين المطلوب فيجب عندها إعطاء جرعتين من IPV بفاصل لا يقل عن 4 أسابيع. وفي حال كانت الفترة قبل التحصين المطلوب تقل عن 4 أسابيع فيوصى بإعطاء جرعة واحدة من IPV. وفي جميع الأحوال يجب أن تعطي الجرعات المتبقية من التلقيح لاحقاً وبالفواصل الموصى بها فيما لو بقي الشخص معرضاً لزيادة خطر الإصابة.
أما البالغون الذين أتموا سابقاً سلسلة التلقيح الأولية (3 جرعات على الأقل) المعرضون لزيادة خطر الإصابة بالتهاب سنجابية النخاع فيجب أن يعطوا جرعة واحدة من IPV. وإن الحاجة لإعطاء جرعات إضافية مكملة لم تقرر بعد. ولكن يوصي بإعطاء جرعة مكملة واحدة فقط من لقاح الشلل للبالغين الذين تلقوا سلسلة تلقيح كاملة (ليس من الضروري استعمال جرعات إضافية في حالة السفر لاحقاً لبلدان يستوطن فيها الشلل).
يجب إعطاء البالغين المعرضين لزيادة خطر الإصابة بالتهاب سنجابية النخاع الذين تلقوا سابقاً أقل من شوط أولي كامل من OPV أو IPV بقية الجرعات من IPV بغض النظر عن الفترة الفاصلة عن آخر جرعة أو نمط اللقاح المأخوذ سابقاً. وليس من الضروري إعادة سلسلة التلقيح الأي لقاح فيما لو حدث انقطاع في جدول التلقيح.
. . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
التاثيرات الجانبية التالية للتلقيح
لم يسجل حدوث تأثيرات جانبية خطيرة تالية لاستعمال اللقاح المعطل IPV، لكن قد تحدث ارتكاسات موضعية صغرى (ألم ، احمرار) مكان الحقن. وبسبب كون IPV يحتوي كميات قليلة من الستربتوميسين والبوليمکسین B والنيوميسين فقد تحدث ارتكاسات أرجية عند الأشخاص الذين لديهم حساسية لهذه المضادات الحيوية.
التهاب سنجابية النخاع الشللي المرافق للقاح VAPP
إن التهاب سنجابية النخاع الشللي المرافق للقاح VAPP هو تأثير جانبي نادر تالٍ للقاح ڤيروس الشلل الحي الفموي. بينما لا يحوي IPV ڤيروساً حياً لذا لا يمكنه أن يسبب VAPP. يعتقد أن آلية VAPP هي حدوث طفرة أو انعکاس reversion بڤيروس اللقاح إلى الشكل الموجه للعصب neurotropic. وتدعى هذه الڤيروسات الطافرة بالڤيروسات المعكوسة revertants. ويعتقد أن هذا الانعكاس يحدث عند كل من أعطي اللقاح الحي الفموي تقريباً، لكنه لا يؤدي إلى مرض شللي إلا في حالات نادرة. ويكون الشلل الناجم مشابهاً للشلل الذي يسببه الڤيروس البري، وعادة ما يكون دائماً.
يكون ال VAPP أكثر ميلاً للحدوث عند الأشخاص بعمر 18 سنة فما فوق مقارنة مع الأطفال، كذلك فهو أكثر ميلاً للحدوث عند الأطفال ناقصي المناعة مقارنة مع الأسوياء مناعياً، حيث يكون خطر VAPP أعلى بـ 7000 مرة تقريباً عند الأشخاص المصابين ببعض أنماط نقص المناعة خاصة اضطرابات الخلايا اللمفاوية البائية التي تنقص تركيب غلوبولينات الدم (مثل غياب غاما غلوبولينات الدم ونقص غاما غلوبولينات الدم). لا توجد طريقة تحدد الأشخاص المعرضين لخطورة المرض الشللي إلا استبعاد الأشخاص الكبار وإجراء مسح لنقص المناعة.
سجل حدوث 152 حالة شلل شللي بين عامي 1980 – 1998 في الولايات المتحدة، كانت 144 حالة منها (795) حالات شلل مرافقة للقاح (VAPP)، أما الحالات الثمانية المتبقية فقد اكتسبت ڤيروس الشلل بشكل مؤكد أو مفترض من خارج الولايات المتحدة. حدثت 59 حالة (741) من حالات VAPP عند متلقي اللقاح السليمين (متوسط العمر 3 أشهر). وحدثت 44 حالة (31%) عند الأشخاص السليمين المخالطين لشخص أعطي اللقاح (متوسط العمر 26 سنة)، وكانت 7 حالات (5%) مكتسبة من المجتمع (أي عزل ڤيروس اللقاح، لكن لم يكن هناك تماس معروف مع شخص أعطي اللقاح). حدثت 34 حالة (24 %) من حالات VAPP عند أشخاص مصابين بشذوذات مناعية (27 عند متلقي اللقاح و7 عند المخالطين لهم). ولم يكن أي من متلقي اللقاح معروفاً بأنه مصاب بشذوذ مناعي قبل التلقيح.
لم يكن خطر VAPP متساوياً في جميع جرعات OPV ضمن سلسلة التلقيح، حيث كان خطر VAPP في الجرعة الأولى أعلى ب 7- 21 مرة من الجرعات الأخرى في سلسلة تلقيح OPV. تم بين عامي 1980 - 1994 توزيع 303 ملايين جرعة من لقاح OPV في الوقت الذي سجلت فيه 125 حالة VAPP، فيكون خطر VAPP الإجمالي هو حالة واحدة لكل 2.4 مليون جرعة. وقد سجلت 49 حالة شلل بين متلقي OPV الأسوياء مناعياً بين عامي 1980 - 1994. وكان الخطر الإجمالي لهؤلاء المتلقين هو حالة VAPP واحدة لكل 6.2 مليون جرعة OPV. ومع ذلك حدثت 40 حالة (782) من 49 حالة بعد تلقي الجرعة الأولى. أي كان خطر VAPP هو حالة واحدة لكل 1.4 مليون جرعة أولى. وكان خطر كل الجرعات الأخرى هو حالة واحدة لكل 27.2 مليون جرعة. إن سبب هذا الاختلاف نسبة للجرعات غير معروف بشكل مؤكد، لكن يرجح أن يكون السبب هو قدرة فيروس اللقاح على التتسخ لفترة أطول عند الرضيع غير الممنع نهائياً، حيث يزيد هذا التتسخ الطويل فرصة نشوء الڤيروس المعكوس مما قد يؤدي للشلل. والوضع مشابه عند المخالطين، فقد يطرح الطفل غير الممنع الڤيروس لفترة أطول مما يؤدي لزيادة فرصة تعرض الأشخاص المخالطين.
لقد حدثت أخر حالة VAPP في الولايات المتحدة في عام 1999.
مضادات استطباب التلقيح والتحذيرات
• إن الارتكاس الأرجي الخطير لمكونات اللقاح أو التالي لجرعة سابقة من اللقاح هو مضاد استطباب لإعطاء جرعات أخرى من اللقاح. وحيث إن IPV يحوي كميات قليلة من الستربتوميسين والنيوميسين والبولیمکسين B، فهناك إمكانية لحدوث ارتكاس أرجي عند الأشخاص المتحسسين لهذه المضادات الحيوية. أما الأشخاص الذين لديهم أرجية غير تأقية مثل الحساسية للتماس الجلدي فيمكنهم أن يتلقحوا .
• المرض الحاد متوسط الشدة أو الشديد بشكل محذورة لإعطاء اللقاح المعطل IPV.
• لا يؤثر الإرضاع الوالدي على نجاح التمنيع ضد التهاب سنجابية النخاع بلقاح IPV، كما يمكن استخدام IPV عند الطفل المصاب بإسهال.
• لا تشكل الحالات التالية مضاد استطباب للتلقيح بلقاح IPV وهي: الأمراض التنفسية العلوية البسيطة مع أو بدون وجود الحمى والارتكاسات الموضعية الخفيفة أو المعتدلة بعد جرعة سابقة من اللقاح والمعالجة الحالية بالمضادات الحيوية وطور النقاهة من مرض حاد.
• أما مضادات استطباب اللقاحات المشتركة التي تحتوي IPV فهي نفسها مضادات استطباب المكونات الفردية لهذه اللقاحات (مثل DTaP والتهاب الكبد B).
خزن اللقاح والتعامل معه
يمكن نقل IPV من دون تجميد بافتراض أن تسليمه سيتم خلال 4 أيام، لكن لا بد من المحافظة عليه بدرجة حرارة بين 2 - 8 م (35 - 46 ف). يجب أن يكون اللقاح صافياً وعديم اللون. ويجب التخلص من أي لقاح تظهر فيه مواد دقيقة أو عكر أو تغير في اللون.
تحري الجائحات والسيطرة عليها
يجب إجراء تجميع للمعلومات السريرية والوبائية التمهيدية لأي حالة شلل مشتبهة (يشمل ذلك قصة التلقيح والتماس مع لقاحات OPV)، ثم يتم تبليغ السلطات الصحية المحلية و برنامج التمنيع الوطني. يجب أن يتم التركيز على مجال الاستقصاء للتحقق من المعلومات ولجمع العينات المناسبة للعزل الفيروسي والاختبارات المصلية.
إن ظهور ولو حالة واحدة من التهاب سنجابية النخاع الشللي يتطلب انتباهاً فورياً، فإذا ما أشارت الأدلة على أن الحالة ناجمة عن اللقاح فلا ضرورة عندها لبرنامج السيطرة على الجائحات. أما إذا ما أشارت الأدلة إلى الڤيروس البري (مثلاً وجود حالتين في المجتمع) فيجب عندئذ تلقيح كل أفراد المنطقة الموبوءة غير الملقحين الذين أعمارهم أكبر من 6 أسابيع إضافة إلى الأشخاص الذين قصة تلقيحهم غير مؤكدة.
استئصال الشلل
لقد تراجع حدوث الشلل بشكل سريع في الكثير من البلدان الصناعية بعد شيوع استعمال لقاح الشلل في منتصف الخمسينيات من القرن الماضي. أما في الولايات المتحدة، فقد انخفض عدد حالات التهاب سنجابية النخاع الشللي المسجلة سنوياً من 000,20 حالة أو أكثر عام 1952 إلى أقل من 100 حالة في منتصف الستينيات. وقد حدث آخر انتقال محلي indigenous ڤيروس الشلل البري في الولايات المتحدة عام 1979.
وقد تبنت البلدان الأعضاء في منظمة الصحة للبلدان الأمريكية في عام 1985 هدف التخلص من الشلل في نصف الكرة الأرضية الغربي بحلول عام 1990. وقد تضمنت خطة تحقيق هذا الهدف زيادة تغطية التلقيح وزيادة ترصد الحالات المشتبهة (ترصد الشلل الحاد الرخو) واستعمال الخطط التلقيحية الإضافية مثل أيام التمنيع الوطنية NIDs والتلقيح في البيوت.
ومنذ عام 1991 الذي سجلت فيه آخر حالة محلية مرافقة للڤيروس البري في البيرو لم تسجل أية حالة شلل إضافية مؤكدة بالرغم من الترصد المشدد. وفي أيلول من عام 1994 صادقت اللجنة الدولية على خلو نصف الكرة الأرضية الغربي من ڤيروس الشلل البري المحلي. واعتمدت اللجنة في حكمها هذا على التقارير التفصيلية للجان التصديق الوطنية التي اجتمعت في كل بلد من بلدان المنطقة.
في عام 1988 تبنت منظمة الصحة العالمية هدف تخليص العالم من ڤيروس الشلل بحلول عام 2000. وبالرغم من عدم تحقيق هذا الهدف إلا أنه حدث تقدم جوهري.
يتم دعم مبادرة استئصال الشلل من ائتلاف عدة منظمات دولية تشمل منظمة الصحة العالمية WHO واليونسيف UNICEF والعديد من المنظمات الأخرى.
متلازمة ما بعد الشلل
إن 25٪ - 40٪ من الأشخاص الذين أصيبوا بالتهاب سنجابية النخاع الشللي في الطفولة حدث لديهم ألم عضلي جديد وتفاقم الضعف الموجود، أو تطور لديهم ضعف جديد أو شلل وذلك بعد مضي 30 - 40 سنة. يعزى هذا الكيان المرضي لمتلازمة ما بعد الشلل. تشمل العوامل التي تزيد خطر متلازمة ما بعد الشلل زيادة طول المدة التالية للإصابة الحادة بڤيروس الشلل ووجود عقابیل دائمة بعد الشفاء من المرض الحاد والأنوثة. يعتقد أن إمراضية متلازمة ما بعد الشلل تعود لفشل الوحدات الحركية الكبيرة المتكونة أثناء عملية الشفاء من التهاب سنجابية النخاع الشللي. إن متلازمة ما بعد الشلل ليست عملية خمجية، ولا يطرح المصابون بهذه المتلازمة ڤيروس الشلل.
لقد تم تأسيس العديد من مجموعات الدعم التي تقوم بالمساعدة وتقديم المعلومات للأشخاص المصابين بمتلازمة ما بعد الشلل ولعائلاتهم.
المصادر
- [1].
- ^ د. عماد محمد زوكار، د. أحمد محمد نوح: الرجع الشامل في اللقاحات، دار علوم القدس، الطبعة الأولى 2005
قراءات إضافية
- Kluger Jefferey (2004). Splendid Solution - Jonas Salk and the Conquest of Polio. New York: G. P. Putnam's Sons. ISBN 0-399-15216-4.
- Oshinsky, David M. (2005). Polio: an American story. Oxford: Oxford University Press. ISBN 0-19-515294-8.
- Shaffer, Mary M.; Bernard Seytre (2005). The death of a disease: a history of the eradication of poliomyelitis. New Brunswick, N.J: Rutgers University Press. ISBN 0-8135-3677-4.
{{cite book}}: CS1 maint: multiple names: authors list (link) - Shell, Marc (2005). Polio and its aftermath: the paralysis of culture. Cambridge: Harvard University Press. ISBN 0-674-01315-8.
- Wilson, Daniel J. (2005). Living with polio: the epidemic and its survivors. Chicago: University of Chicago Press. ISBN 0-226-90103-3.
- Wilson, Daniel J.; Julie Silver (2007). Polio voices: an oral history from the American polio epidemics and worldwide eradication efforts. New York: Praeger. ISBN 0-275-99492-9.
{{cite book}}: CS1 maint: multiple names: authors list (link)