تخدير نخاعي
| التخدير النخاعي Spinal anaesthesia | |
|---|---|
 Backflow of cerebrospinal fluid through a 25 gauge spinal needle after puncture of the arachnoid mater during initiation of spinal anaesthesia | |
| MeSH | D000775 |
التخدير النخاعي ، وتسمى أيضا إحصار نخاعي، إحصار تحت العنكبوتية، إحصار داخل الجافية وإحصار داخل القراب ,[1] هو شكل من أشكال الجهاز العصبي المركزي التخدير الناحي ينطوي على حقن مخدر موضعي أو أفيون في الحيز تحت العنكبوتية ، عموما من خلال إبرة رفيعة، عادة 9 سنتيمتر (3.5 in) في الطول. وهو شكل آمن وفعال من التخدير يقوم به أطباء التخدير وممرضو التخدير ويمكن استخدامه كبديل للتخدير العام الشائع في العمليات الجراحية التي تشمل الأطراف السفلية والعمليات الجراحية أسفل السرة. يوفر المخدر الموضعي أو المادة الأفيونية التي يتم حقنها في السائل النخاعي الدماغي التخدير والتسكين والإحصار الحركي والحسي. يحتوي طرف الإبرة الشوكية على نقطة أو شطبة صغيرة. في الآونة الأخيرة ، تم توفير إبر نقطة القلم الرصاص (Whitacre و Sprotte و Gertie Marx وغيرها).[2]
الاستخدامات
التخدير النخاعي هو أسلوب شائع الاستخدام ، إما بمفرده أو بالاشتراك مع التسكين أو التخدير العام . يتم استخدامه بشكل شائع في العمليات الجراحية أسفل السرة ، ولكن في الآونة الأخيرة امتدت استخداماته إلى بعض العمليات الجراحية فوق السرة وكذلك لفقدان الالم بعد الجراحة. تشمل الإجراءات التي تستخدم التخدير النخاعي ما يلي:
- جراحة العظام في الحوض والردف وعظم الفخذ والركبة و قصبة الساق والكاحل ، بما في ذلك تقويم المفاصل واستبدال المفاصل
- جراحة الأوعية الدموية في الساقين
- إصلاح تمدد الوعاء الدموي الأبهري
- فتق ( إربي أو شرسوفي )
- استئصال البواسير
- استئصال الكلية واستئصال المثانة بالاشتراك مع التخدير العام
- استئصال البروستاتا عبر الإحليل واستئصال أورام المثانة عبر الإحليل
- استئصال الرحم بالتقنيات المختلفة المستخدمة
- الولادة القيصرية
- معالجة الألم أثناء الولادة
- حالات جراحة المسالك البولية
- فحوصات تحت تأثير التخدير
التخدير النخاعي هو الأسلوب المفضل للعملية القيصرية لأنه يتجنب التخدير العام وخطر فشل التنبيب (والذي ربما يكون أقل بكثير من 1 من كل 250 في النساء الحوامل[3]). كما يعني أن الأم واعية وأن الزوج قادر على التواجد عند ولادة الطفل. كما أن المسكنات اللاحقة للعمليات الجراحية من المواد الأفيونية داخل القراب بالإضافة إلى الأدوية المضادة للالتهابات غير الستيرويدية جيدة أيضًا .
يعتبر التخدير النخاعي بديلاً مناسبًا ، عندما يكون الموقع الجراحي مناسبًا لإحصار العمود الفقري ، للمرضى الذين يعانون من أمراض الجهاز التنفسي الشديدة مثل مرض الانسداد الرئوي المزمن لأنه يتجنب العواقب التنفسية المحتملة للتنبيب والتهوية. قد يكون مفيدًا أيضًا ، عندما يكون موقع الجراحة قابلاً للإحصار الشوكي ، في المرضى الذين قد تجعل التشوهات التشريحية التنبيب الرغامي صعبًا للغاية.
في مرضى الأطفال ، يكون التخدير النخاعي مفيدًا بشكل خاص للأطفال الذين يعانون من صعوبة في مجرى الهواء وأولئك الذين لديهم مرشح ضعيف للتخدير الرغامي مثل زيادة مخاطر الجهاز التنفسي أو وجود معدة ممتلئة .[4]
يمكن استخدام هذا أيضًا لعلاج ومنع الألم بشكل فعال بعد الجراحة ، خاصةًعمليات في الصدر وحوض البطن وأسفل الأطراف .[5]
الموانع
قبل تلقي التخدير النخاعي ، من المهم تقديم تقييم طبي شامل للتأكد من عدم وجود موانع مطلقة وتقليل المخاطر والمضاعفات. على الرغم من ندرة موانع الاستعمال ، فيما يلي بعض منها:[4][5]
- رفض المريض
- عدوى موضعية أو تعفن الدم في موقع الحقن
- اضطرابات النزيف ، قلة الصفيحات الدموية ، أو منع تخثر الدم الجهازي (ثانوي لزيادة خطر الإصابة بورم دموي فوق الجافية النخاعي)
- تضيق الأبهر الشديد
- زيادة الضغط داخل الجمجمة
- حيز يشغل آفات الدماغ
- الاضطرابات التشريحية للعمود الفقري
- نقص حجم الدم ، على سبيل المثال بعد نزيف حاد ، بما في ذلك في مرضى التوليد
- حساسية
- متلازمة ايلر دانلوس ، أو اضطرابات أخرى تسبب مقاومة التخدير الموضعي
المخاطر والمضاعفات
يمكن أن تنتج مضاعفات التخدير النخاعي من التأثيرات الفسيولوجية على الجهاز العصبي ويمكن أن تكون مرتبطة أيضًا بتقنية الموضعة. معظم الآثار الجانبية الشائعة طفيفة وذاتية الشفاء أو يمكن علاجها بسهولة في حين أن المضاعفات الرئيسية يمكن أن تؤدي إلى أضرار عصبية أكثر خطورة ودائمة ونادرًا ما تؤدي إلى الوفاة. يمكن أن تحدث هذه الأعراض مباشرة بعد إعطاء المخدر أو تظهر حتى 48 ساعة بعد الجراحة.
المضاعفات الشائعة والصغيرة تشمل: :[5]
- انخفاض ضغط الدم الخفيف
- بطء القلب
- الغثيان والقيء[6]
- أعراض عصبية عابرة (آلام أسفل الظهر مع ألم في الساقين)) [7]
- Urinary retention
- صداع ما بعد ثقب الجافية أو صداع ما بعد ثقب العمود الفقري [4] - يرتبط بحجم ونوع الإبرة الشوكية المستخدمة
تعد المضاعفات الخطيرة والدائمة نادرة ولكنها ترتبط عادةً بالتأثيرات الفسيولوجية على نظام القلب والأوعية الدموية والجهاز العصبي أو عندما يكون الحقن في مكان غير مقصود. .[5] فيما يلي بعض المضاعفات الرئيسية: :
- إصابات الأعصاب: متلازمة ذنب الفرس ، اعتلال الجذور
- توقف القلب
- انخفاض ضغط الدم الشديد
- ورم دموي فوق الجافية في العمود الفقري ، مع أو بدون عقابيل عصبية لاحقة بسبب ضغط الأعصاب الشوكية.
- الخراج فوق الجافية
- العدوى (مثل التهاب السحايا)
التقنية
بغض النظر عن عامل التخدير (الدواء) المستخدم ، فإن التأثير المطلوب هو منع انتقال الإشارات العصبية الواردة من مستقبلات الألم المحيطية. يتم إحصار الإشارات الحسية من الموقع ، وبالتالي القضاء على الألم. تعتمد درجة الحصار العصبي على كمية وتركيز المخدر الموضعي المستخدم وخصائص المحوار العصبي . يتم حظر الألياف C الرقيقة غير المبطنة المرتبطة بالألم أولاً ، في حين يتم حظر الخلايا العصبية الحركية A-alpha السميكة بشدة بشكل معتدل. يتم حظر الألياف السيمباثوية الصغيرة قبل العقدة النخاعية بشكل كبير. النتيجة المرغوبة هي خدر كامل في المنطقة. يُسمح بالإحساس بالضغط وغالبًا ما يحدث بسبب الحصار غير الكامل للمستقبلات الميكانيكية A-beta السميكة. هذا يسمح بإجراء العمليات الجراحية دون أي إحساس مؤلم للشخص الذي يخضع للإجراء.
يتم تقديم بعض التسكين أحيانًا لمساعدة المريض على الاسترخاء وتمضية الوقت أثناء العملية ، ولكن مع التخدير النخاعي الناجح ، يمكن إجراء الجراحة مع المريض مستيقظًا على نطاق واسع.
التشريح
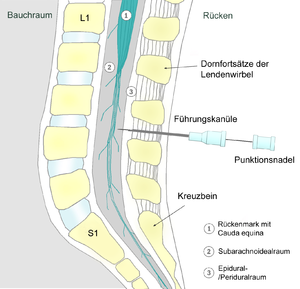
في التخدير النخاعي ، يتم وضع الإبرة بعد الأم الجافية في الحيز تحت العنكبوتية وبين الفقرات القطنية. من أجل الوصول إلى هذا الحيز ، يجب أن تخترق الإبرة عدة طبقات من الأنسجة والأربطة التي تشمل الرباط فوق الشوكي ، والرباط بين الشوكي ، والرباط الاصفر. نظرًا لأن الحبل الشوكي ( المخروط النخاعي ) يكون عادةً في المستوى L1 أو L2 من العمود الفقري ، يجب إدخال الإبرة أسفل هذا بين مسافة L3 و L4 أو مسافة L4 و L5 لتجنب إصابة الحبل الشوكي.
تحديد موضع الحقن
وضعية المريض ضرورية لنجاح الإجراء ويمكن أن تؤثر على كيفية انتشار المخدر بعد الإعطاء. هناك 3 أوضاع مختلفة يتم استخدامها: الجلوس والاستلقاء الجانبي والانبطاح. إن وضعي الجلوس والاستلقاء الجانبي هما الأكثر شيوعًا.
الجلوس- يجلس المريض منتصباً على حافة طاولة الفحص وظهره مواجهًا للمزود وتتدلى أرجله من نهاية الطاولة وتستريح القدمان على كرسي. يجب على المرضى لف أكتافهم وأعلى الظهر للأمام.
استلقاء جانبي- في هذا الوضع ، يستلقي المريض على جانبه وظهره عند حافة السرير ويواجه المزود. يجب على المريض ثني كتفه وساقيه وتقوس أسفل ظهره.
منبطح - يتم وضع المريض ووجهه لأسفل وظهره متجهًا لأعلى في وضع الموسي الكباسة.
القيود
عادة ما يقتصر التخدير النخاعي على الإجراءات التي تشمل معظم الهياكل الموجودة أسفل الجزء العلوي من البطن . إن إعطاء التخدير النخاعي لمستويات أعلى قد يؤثر على القدرة على التنفس عن طريق شل عضلات الجهاز التنفسي الوربية ، أو حتى الحجاب الحاجز في الحالات القصوى (تسمى "العمود الفقري المرتفع" ، أو "العمود الفقري الكلي" ، حيث يفقد الوعي) ، وكذلك قدرة الجسم على التحكم في معدل ضربات القلب عن طريق ألياف معجل القلب. كما أن حقن التخدير النخاعي أعلى من مستوى L1 يمكن أن يسبب تلفًا في النخاع الشوكي ، وبالتالي لا يتم إجراؤه عادةً.
الاختلاف عن التخدير فوق الجافية
التخدير فوق الجافية هو تقنية يتم من خلالها حقن عقار مخدر موضعي من خلال قسطرة توضع في الحيز فوق الجافية . تشبه هذه التقنية التخدير النخاعي لأن كلاهما عصبي المحور ، ويمكن الخلط بسهولة بين الطريقتين. تشمل الاختلافات:
- يوصل التخدير النخاعي الدواء إلى الحيز تحت العنكبوتية وإلى السائل الدماغي الشوكي ، مما يسمح له بالتأثير على الحبل الشوكي مباشرة. يسلم فوق الجافية الأدوية خارج الجافية (خارج CSF ) ، وله تأثيره الرئيسي على جذور الأعصاب التي تترك الجافية عند مستوى فوق الجافية ، بدلاً من النخاع الشوكي نفسه.
- يعطي العمود الفقري إحصار عميق لجميع الوظائف الحركية والحسية تحت مستوى الحقن ، في حين أن فوق الجافية يسد "عصبة" من جذور الأعصاب حول موقع الحقن ، مع وظيفة طبيعية علويا ، ووظيفة قريبة من المستوى الطبيعي تحت المستويات المحصورة .
- الجرعة المحقونة للتخدير فوق الجافية أكبر ، حيث تكون حوالي 10-20 مل مقارنة بـ 1.5-3.5 مل في العمود الفقري.
- في فوق الجافية ، يمكن وضع قسطرة ثابتة تسمح بتخفيض الحقن ، بينما يكون العمود الفقري دائمًا حقنة واحدة فقط. لذلك ، يتم استخدام التخدير النخاعي في كثير من الأحيان لإجراءات أقصر مقارنة بالإجراءات التي تتطلب التخدير فوق الجافية.
- يبدأ تسكين الألم بحوالي 25-30 دقيقة في التخدير فوق الجافية ، بينما يكون حوالي 5 دقائق في العمود الفقري.
- لا يسبب التخدير فوق الجافية في كثير من الأحيان كتلة عصبية عضلية مهمة مثل العمود الفقري ، ما لم يتم أيضًا استخدام التخدير الموضعي الذي يمنع الألياف الحركية بسهولة مثل الألياف العصبية الحسية.
- يمكن إعطاء حقنة فوق الجافية في المنطقة العنقية أو الصدرية أو القطنية ، بينما يجب حقن العمود الفقري أسفل L2 لتجنب ثقب النخاع الشوكي.
المواد المحقونة
بوپيڤاكين (Marcaine) هو مخدر موضعي الأكثر شيوعا، على الرغم من ليدوكايين ( ليجنوكايين )، تتراكايين ، البروكين ، روبپيڤاكين ، ليفوبوپيڤاكين ، بريلوكايين ، أو سينكوكيين يمكن أيضا أن تستخدم. عادة ما يتم إضافة المواد الأفيونية لتحسين الإحصار وتوفير تخفيف الآلام بعد الجراحة ، وتشمل الأمثلة المورفين ، والفنتانيل ، والديامورفين ، والبوپرنورفين . يمكن أيضًا إضافة المواد غير الأفيونية مثل الكلونيدين أو الأدرينالين لإطالة مدة التسكين (على الرغم من أن الكلونيدين قد يسبب انخفاض ضغط الدم). في المملكة المتحدة ، منذ عام 2004 يوصي المعهد الوطني للتميز في الرعاية الصحية بأن يتم استكمال التخدير النخاعي للعملية القيصرية بالديامورفين داخل القراب ، وهذا المزيج هو الآن الشكل النموذجي للتخدير لهذا المؤشر في ذلك البلد. في الولايات المتحدة ، يستخدم المورفين في العمليات القيصرية لنفس الغرض لأن الديامورفين (الهيروين) لا يستخدم في الممارسة السريرية في الولايات المتحدة.
تشير البرسِيَّة إلى كثافة مادة ما مقارنة بكثافة السائل الدماغي الشوكي البشري. يستخدم البرسي في التخدير لتحديد الطريقة التي سينتشر بها دواء معين في الحيز داخل القراب . عادة ، يتم اختيار الضغط العالي (على سبيل المثال ، بوپيڤاكين عالي الضغط) ، حيث يمكن السيطرة على انتشاره بشكل فعال ومتوقع من قبل أخصائي التخدير ، عن طريق إمالة المريض. تصبح المحاليل عالية الضغط أكثر كثافة عن طريق إضافة الجلوكوز إلى الخليط.
البرسِيَّة (تناسب الكثافة) هي أحد العوامل التي تحدد انتشار التخدير النخاعي ولكن تأثير إضافة مادة مذابة إلى المذيب ، أي التذاوب أو الذوبان ، له أيضًا تأثير على انتشار التخدير النخاعي. في التخدير النخاع تيتراكين ، تم اكتشاف أن معدل بدء التسكين كان أسرع وكان الحد الأقصى لمستوى التسكين أعلى مع محلول جلوكوز بنسبة 10 ٪ مقارنة بمحلول التخدير الشوكي الجلوكوز بنسبة 5 ٪. أيضًا ، كانت كمية الإيفيدرين المطلوبة أقل في المرضى الذين تلقوا محلول الجلوكوز بنسبة 5 ٪ [8] في دراسة أخرى هذه المرة مع 0.5٪ بوپيڤاكين كان متوسط الحد الأقصى للكتلة الحسية أعلى بكثير مع 8٪ جلوكوز (T3.6) منه مع 0.83٪ جلوكوز (T7.2) أو 0.33٪ جلوكوز (T9.5). كما كان معدل ظهور الكتلة الحسية لـ T12 أسرع مع المحاليل التي تحتوي على 8٪ جلوكوز .[9]
التاريخ
تم إعطاء أول تسكين للعمود الفقري في عام 1885 بواسطة جيمس ليونارد كورنينج (1855-1923) ، طبيب أعصاب في نيويورك .[10] كان يجرب الكوكايين على الأعصاب الشوكية لكلب عندما اخترق الجافية بالخطأ .
تم إجراء أول تخدير نخاعي مخطط لعملية جراحية في الإنسان من قبل أوقست بيير (1861–1949) في 16 أغسطس 1898 ، في كيل ، عندما حقن 3 مل من محلول الكوكايين بنسبة 0.5٪ لعامل يبلغ من العمر 34 عامًا .[11] بعد استخدامه على 6 مرضى ، قام هو ومساعده بحقن الكوكايين في العمود الفقري للآخر. لقد أوصوا به لإجراء عمليات جراحية في الساقين ، لكنهم تخلوا عنه بسبب سمية الكوكايين .
انظر أيضاً
المصادر
- ^ Bronwen Jean Bryant; Kathleen Mary Knights (2011). Pharmacology for Health Professionals. Elsevier Australia. pp. 273–. ISBN 978-0-7295-3929-6.
- ^ Serpell, M. G.; Fettes, P. D. W.; Wildsmith, J. A. W. (1 November 2002). "Pencil point spinal needles and neurological damage". British Journal of Anaesthesia. 89 (5): 800–801. doi:10.1093/bja/89.5.800.
- ^ Rucklidge M, Hinton C. (2012). "Difficult and failed intubation in obstetrics". Continuing Education in Anaesthesia Critical Care & Pain. 12 (2): 86–91. doi:10.1093/bjaceaccp/mkr060.
- ^ أ ب ت Hannu, Kokki (September 2011). "Spinal blocks". Pediatric Anesthesia. 22 (1): 56–64. doi:10.1111/j.1460-9592.2011.03693.x. PMID 21899656.
- ^ أ ب ت ث Cwik, Jason (2012). "Postoperative Considerations of Neuraxial Anesthesia". Anesthesiology Clinics. 30 (3): 433–443. doi:10.1016/j.anclin.2012.07.005. PMID 22989587.
- ^ Balki, M.; Carvalho, J.C.A. (July 2005). "Intraoperative nausea and vomiting during cesarean section under regional anesthesia". International Journal of Obstetric Anesthesia. 14 (3): 230–241. doi:10.1016/j.ijoa.2004.12.004. ISSN 0959-289X. PMID 15935649.
- ^ Liu, Spencer; McDonald, Susan (May 2001). "Current Issues in Spinal Anesthesia". Anesthesiology. 94 (5): 888–906. doi:10.1097/00000542-200105000-00030. PMID 11388543.
- ^ Effect of glucose concentration on the subarachnoid spread of tetracaine in the parturient
- ^ Effect of Glucose Concentration on the Intrathecal Spread of 0.5% Bupivacaine
- ^ Corning J. L. N.Y. Med. J. 1885, 42, 483 (reprinted in 'Classical File', Survey of Anesthesiology 1960, 4, 332)
- ^ Bier A. Versuche über Cocainisirung des Rückenmarkes. Deutsch Zeitschrift für Chirurgie 1899;51:361. (translated and reprinted in 'Classical File', Survey of Anesthesiology 1962, 6, 352)